関節リウマチ・膠原病の早期発見・早期治療のために
関節リウマチや膠原病の発症を疑うのはどのような症状がある時ですか?
発症時に以下のような複数の症状(表1)や、レントゲン検査での肺の異常な影、尿検査での異常を伴うことが多いです。
| 1. 発熱 |
| 2. 関節や筋肉の痛みとこわばり |
| 3. だるさや疲れやすさ |
| 4. 体重の減少 |
| 5. 寒くなると手指が白色などに変色する (レイノー現象) |
| 6. 脱毛や皮疹 |
| 7. 陽に当たると皮膚のかゆみや発疹が出る(光線過敏症) |
| 8. 口や眼の乾燥 |
| 9. 急な手足のしびれやマヒ |
| 10. 急な視力の低下 |
(表1: 関節リウマチや膠原病の発症時にみられやすい症状)
これらの症状が何週間も良くならなくて、繰り返す時に発症を疑います。特に1から4の症状は膠原病に共通してみられることが多い症状です。
関節リウマチや膠原病はどのように診断しますか?
上記の症状により関節リウマチや膠原病の発症が疑われる場合は、まず、基本的な採血検査やレントゲン検査などを行い、その後、診断するための検査や他の疾患を鑑別するための検査を行います。
次に臨床症状と様々な検査の結果から総合的に判断し、関節リウマチの場合は、1987年米国リウマチ学会分類基準(表2A)または2010年米国リウマチ学会/欧州リウマチ学会関節リウマチ分類基準(表2B)を参考にして関節リウマチと診断します。また、膠原病の各疾患の診断も、日本リウマチ学会、厚生労働省などの研究班、米国リウマチ学会、およびヨーロッパリウマチ学会などによって定められた診断基準や分類基準を用いて診断します。
| 1. 1時間以上の朝のこわばり |
| 2. 同時に3ヶ所以上の関節腫脹 (PIP, MCP, 手, 肘, 膝, 足, MTP関節) |
| 3. 手, PIP, MCP関節の少なくとも1ヶ所の腫脹 |
| 4. 対称性の関節腫脹 |
| 5. リウマトイド結節 |
| 6. 血清リウマトイド因子陽性 |
| 7. X線での手指または手関節の骨びらん, 脱石灰化像, 近傍の骨萎縮などの所見 |
・1-4の項目は6週以上が持続するものを陽性とする。
・7項目中4項目以上で関節リウマチと分類する。
(表2A: 1997年米国リウマチ学会関節リウマチ分類基準)
*Arnett FC et al: Arthritis Rheum 1998;31:315-324より作成
・7項目中4項目以上で関節リウマチと分類する。
(表2A: 1997年米国リウマチ学会関節リウマチ分類基準)
*Arnett FC et al: Arthritis Rheum 1998;31:315-324より作成
2010年米国リウマチ学会/欧州リウマチ学会関節リウマチ分類基準を用いる場合、具体的には次のように関節リウマチを診断します。
1) 初診時に1ヶ所以上の関節に明確な臨床的滑膜炎(関節の腫れや痛み)が見られ、滑膜炎の原因が他の疾患ではない場合に関節リウマチの発症を疑います。
2) そして、以下のA-Dのスコアを加算して6点以上の場合に関節リウマチと分類されます。
3) 初診時でない場合もX線写真にて典型的な骨びらんがあり、以前にこの分類基準に矛盾しない病歴を有する方も関節リウマチと分類されます。
1) 初診時に1ヶ所以上の関節に明確な臨床的滑膜炎(関節の腫れや痛み)が見られ、滑膜炎の原因が他の疾患ではない場合に関節リウマチの発症を疑います。
2) そして、以下のA-Dのスコアを加算して6点以上の場合に関節リウマチと分類されます。
3) 初診時でない場合もX線写真にて典型的な骨びらんがあり、以前にこの分類基準に矛盾しない病歴を有する方も関節リウマチと分類されます。
| A. 罹患関節 | 点 |
|---|---|
| 大関節1カ所 | 0 |
| 大関節2-10カ所 | 1 |
| 小関節1-3カ所(大関節の罹患の有無を問わない) | 2 |
| 小関節4-10カ所(大関節の罹患の有無を問わない) | 3 |
| 11カ所(1カ所以上の小関節を含む) | 5 |
| B. 血清学的検査(分類には1回以上の検査結果が必要) | 点 |
| RF陰性かつ抗CCP抗体(ACPA)陰性 | 0 |
| RF低値陽性またはACPA低値陽性 | 2 |
| RF高値陽性またはACPA高値陽性 | 3 |
| C. 急性期反応物質(分類には1回以上の検査結果が必要) | 点 |
| CRP正常かつESR正常 | 0 |
| CRP異常かつESR異常 | 1 |
| D. 症状の持続期間 | 点 |
| 6週未満 | 0 |
| 6週以上 | 1 |
(表2B: 2010年米国リウマチ学会/欧州リウマチ学会関節リウマチ分類基準)
*Aletaha D, Arthritis Rheum. 2010;62(9):2569-2581より作成
*Aletaha D, Arthritis Rheum. 2010;62(9):2569-2581より作成
また、臨床的滑膜炎の早期診断のために、当科では関節超音波検査(関節エコー)や造影MRIによる画像学的な評価を行っています。さらに、治療開始後も定期的に画像学的検査を行い、早期に関節リウマチを改善させることを目指しています。
関節超音波検査
一方、膠原病の代表的な疾患であるSLEの診断では、米国リウマチ学会の分類基準(1997年改訂)(表3A)と、この基準を改訂し2012年に発表されたSLICC (Systemic Lupus International Collaborating Clinics)分類基準(表3B)のいずれかが用いられていました。しかし、2019年にはより高感度、高特異度の分類を目指し米国リウマチ学会/欧州リウマチ学会の新たな分類基準(表3C)が提唱され、近年はこれらの3つの分類基準を参考にして診断しています。
1) 米国リウマチ学会の分類基準(1997年改訂)では、11項目のうち4項目以上を満たす場合にSLEと診断が可能です (表3A)。

(表3A: 米国リウマチ学会の分類基準(1997年改訂))
*Hochberg MC, Arthritis Rheum. 1997;40(9):1725より作成
2) SLICC分類基準では、臨床項目と免疫項目のそれぞれから少なくとも1項目以上、計4項目以上陽性の場合にSLEと診断されます。また、腎生検でループス腎炎の所見 (国際腎臓学会2003年分類に従う) を認め、抗核抗体陽性、あるいは抗ds-DNA抗体が陽性であればSLEと診断可能です (表3B)。

(表3B: SLICC分類基準)
*Petri M, Arthritis Rheum. 2012;64(8):2677-2686より作成
3) 2019年米国ウマチ学会/欧州リウマチ学会SLE分類基準では、まず抗核抗体が80倍以上であることが必要で、各該当項目は経過中に少なくとも1回認められればよいとされています。また、少なくとも1つの臨床領域の項目を満たす必要があり、各領域ごとに最も高い点数のみを足して、臨床と免疫のパートをあわせて10点以上でSLEと診断が可能です (表3C)。
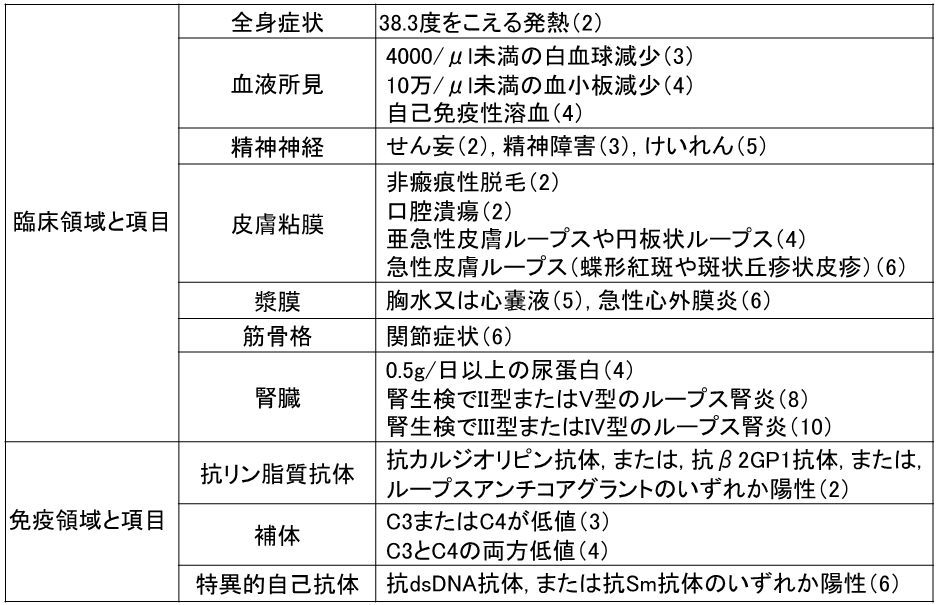
(表3C: 2019年米国ウマチ学会/欧州リウマチ学会SLE分類基準)
*Aringer M, Arthritis Rheumatol. 2019;71(9):1400-1412より作成
関節リウマチの治療の目標は何ですか?
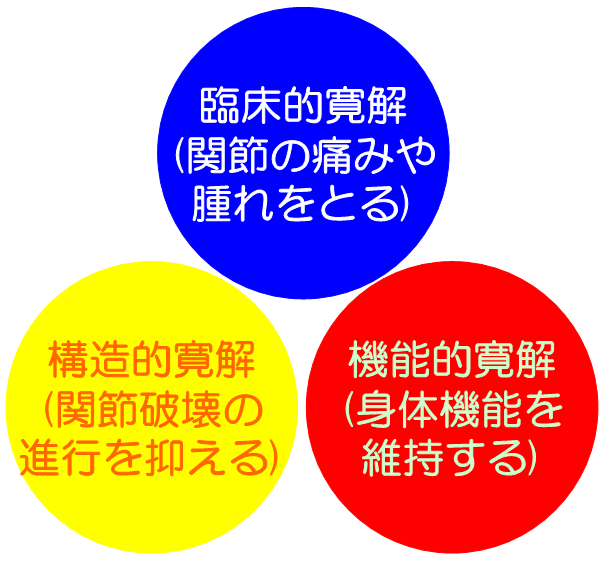
「日本リウマチ学会関節リウマチ診療ガイドライン2024改訂」によれば、関節リウマチの血用の目標は、「関節リウマチの疾患活動性の低下および関節破壊の進行抑制を介して、長期予後の改善、特にQOL(Quarity of Life; 生活の質)の最大化と生命予後の改善を目指す」こととされています。
そのためには3つの寛解*を達成し、その状態を維持することが重要です(*寛解とは治療により病気の勢いが完全に抑えられている状態のことです)。
そのためには3つの寛解*を達成し、その状態を維持することが重要です(*寛解とは治療により病気の勢いが完全に抑えられている状態のことです)。
関節リウマチや膠原病の薬物療法はどのように進歩していますか?
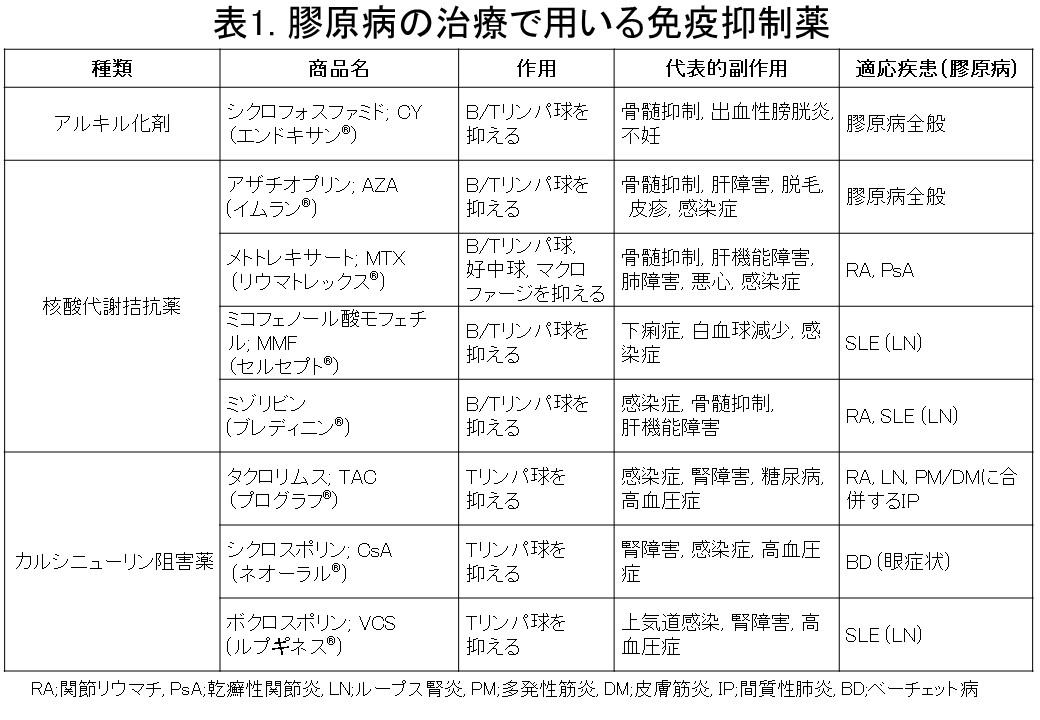
現在、関節リウマチにおいてはメトトレキサートなどの抗リウマチ薬が、また、膠原病においては副腎皮質ステロイド剤や免疫抑制剤(表4)が治療薬の中心となっています。
(表4: 膠原病の治療に用いる免疫抑制剤)
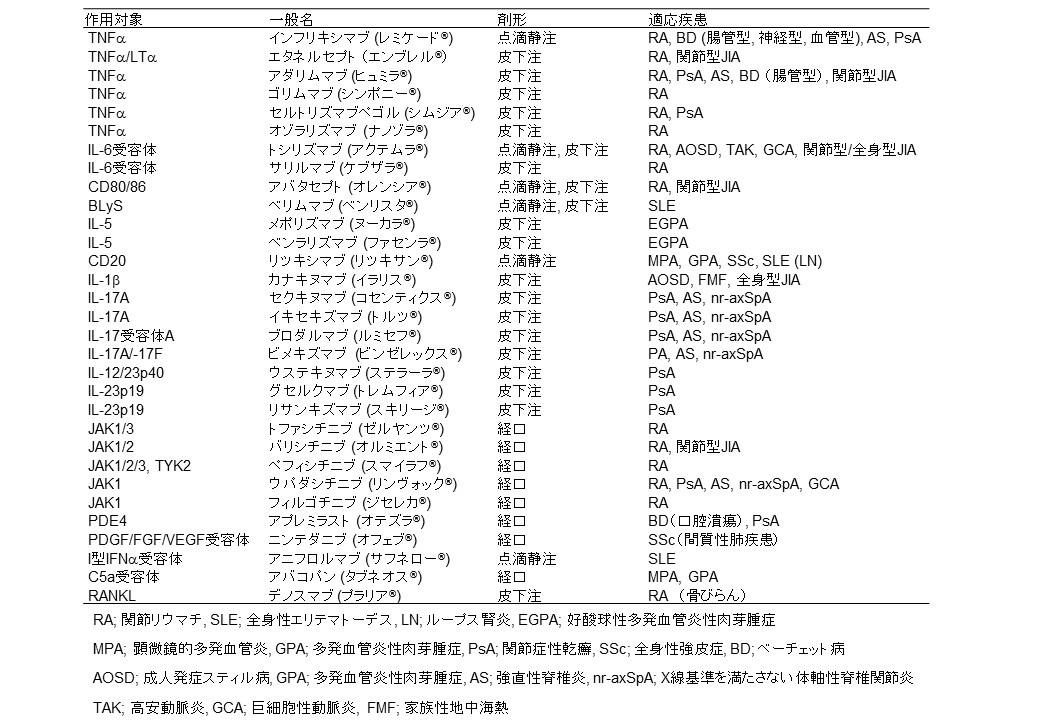
さらに、近年、関節リウマチや膠原病などの自己免疫疾患やアレルギー疾患の病態解明に関する研究が世界中で進行したことで、難治な病態に対しても大変有効な生物学的製剤やJAK阻害薬などの新しい治療薬 (分子標的治療薬)が次々と開発され、我が国でも使用が可能となりました(表5)。
(表5: 我が国で関節リウマチや膠原病に使用可能な新規分子標的治療薬の一覧, 2025年9月現在)
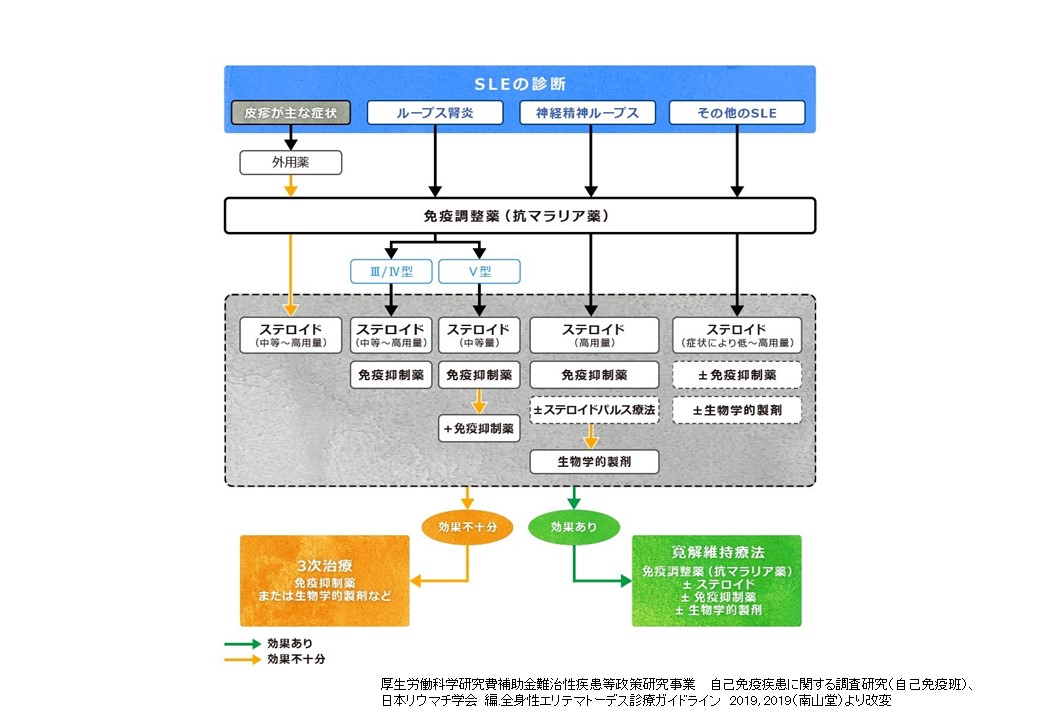
特に全身性エリテマトーデス (SLE)の治療においては、2019年の診療ガイドラインで、SLEと診断後、まず免疫調整薬であるヒドロキシクロロキン(プラケニル®)の内服を開始し、臓器病変の程度により副腎皮質ステロイド剤、ステロイドパルス療法、免疫抑制剤(セルセプト®、プログラフ®、ルプキネス®など)などを併用することが推奨されています。
日本リウマチ学会全身性エリテマトーデス診療ガイドライン2019
さらに、最近は、SLEで難治例の場合には表5で示されるようなベリムマブ、アニフロルマブ、リツキシマブなどの生物学的製剤も用いることができるようになりました。
当科においても、これらの新規分子標的治療薬を積極的に投与しすることで、早期に病状を改善させて、副腎皮質ステロイド剤の総投与量を以前よりも減らすことができるようになってきています。そして、欧州リウマチ学会(EULAR)SLE治療推奨2023では、副腎皮質ステロイド剤の維持用量をプレドニゾロン換算で5mg/日以下に減量し、可能であれば中止することも推奨されてきています。すなわち、脱ステロイド剤を目指せる時代になってきました。
このように、関節リウマチや膠原病の診療は、薬物治療の進歩により、ケア(癒やす)ではなくキュア(治す)を目標とする時代になってきました。
当科においても、これらの新規分子標的治療薬を積極的に投与しすることで、早期に病状を改善させて、副腎皮質ステロイド剤の総投与量を以前よりも減らすことができるようになってきています。そして、欧州リウマチ学会(EULAR)SLE治療推奨2023では、副腎皮質ステロイド剤の維持用量をプレドニゾロン換算で5mg/日以下に減量し、可能であれば中止することも推奨されてきています。すなわち、脱ステロイド剤を目指せる時代になってきました。
このように、関節リウマチや膠原病の診療は、薬物治療の進歩により、ケア(癒やす)ではなくキュア(治す)を目標とする時代になってきました。
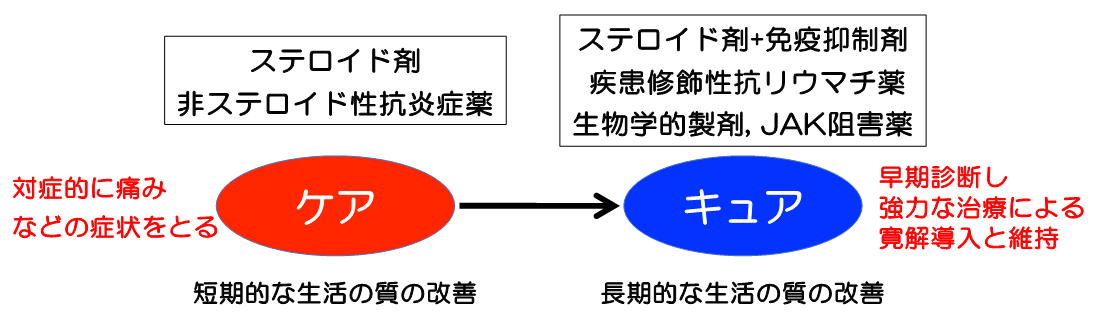
関節リウマチや膠原病の治療はケア(癒やす)からキュア(治す)へ