人工股関節置換術ってどんな手術?
(手続きから術後状態まで)
変形性股関節症や大腿骨頭壊死症、関節リウマチの股関節病変などさまざまな病気のために股関節が著しく壊れてしまった方々への手術治療のひとつで最も頻度の高いものです。
Total Hip Arthroplasty (THA) または、Total Hip Replacement (THR)と表記されます。 壊れてしまった関節を“器械”である“人工の関節”に置き換える治療で、元の病気が治るのではなく、器械の力を借りて痛みの無い関節でしっかりと体重を支え、安定した歩行を再び 取り戻すことが手術の目的です。
器械を体内に埋め込む手術ですので、手術後長期間安定した状態で人工関節を使っていただくためには、患者様にも日常生活上で守っていただきたい注意点がいくつかあります。
手術を受けられる前からそれらの注意点などについて十分ご理解を深めておくことをお勧めします。
変形性股関節症や大腿骨頭壊死症、関節リウマチの股関節病変などさまざまな病気のために股関節が著しく壊れてしまった方々への手術治療のひとつで最も頻度の高いものです。
Total Hip Arthroplasty (THA) または、Total Hip Replacement (THR)と表記されます。 壊れてしまった関節を“器械”である“人工の関節”に置き換える治療で、元の病気が治るのではなく、器械の力を借りて痛みの無い関節でしっかりと体重を支え、安定した歩行を再び 取り戻すことが手術の目的です。
器械を体内に埋め込む手術ですので、手術後長期間安定した状態で人工関節を使っていただくためには、患者様にも日常生活上で守っていただきたい注意点がいくつかあります。
手術を受けられる前からそれらの注意点などについて十分ご理解を深めておくことをお勧めします。
Q1.人工股関節置換術…どんな手術?
A1.前述したように、簡単に説明すると、壊れてしまった股関節を人工の器械に置き換える手術です。1960年代の終わりにイギリスのチャンレイ先生という方が開発した人工股関節が従来の器械に比べて良好な成績をおさめてから世界中に広がりました。20世紀中に開発された医療技術のうちでも患者様に与えた恩恵が最も大きな技術の一つです。以来40年近くが経過し、数多くの機種が開発されましたが人工股関節の基本的な構造は大きく変わっていません。
人工股関節は、骨盤の股臼に取り付けるソケットと呼ばれる股関節の受け皿となる部分と、 大腿骨内に挿入し、骨頭と呼ばれるボールのついたステムと呼ばれる部分から構成されています。これらの人工股関節の部品を骨に固定する方法として骨セメントと呼ばれる樹脂を用いる方法(セメント人工股関節)と、骨セメントを使用せず、金属表面を加工し骨へ直接固定する方法(セメントレス人工股関節)があります。また、ソケットのみセメントレスで固定し、ステムを骨セメントで固定する方法(ハイブリッド人工股関節)がおこなわれることもあります。それぞれの方法には長所・短所がありますので患者様の状態に応じた方法選択がなされることもありますが、手術をおこなう医師の人工関節に対する考え方も方法の選択に影響します。いずれの方法を用いても、手術により股関節の疼痛から開放され、安定した歩行が再獲得できる可能性にはほとんど差はありませんが、患者様の年齢や、仕事や生活上の活動性、骨の質などにより長期の成績にはある程度の影響が出ると考えられています。

図1 エクセターステム
また、骨セメントを用いる際には、骨セメントによる合併症の発生を避ける為の骨髄腔内の処置や全身状態の管理を確実に行っております。
当院で主として使用している人工股関節の大腿骨に挿入するステムは骨セメントを使用しするエクセターステムと呼ばれるものです(図 1)。骨盤側の人工臼蓋(カップ)にも主としてセメントを使用する機種を用いていますが、骨頭と関節をつくる高分子ポリエチレンの部には従来のものより摩耗が少なく、良好な長期成績が期待できるように加工された超高分子ポリエチレン(Highly Cross-linked Polyethylene)を使用しています。また、本邦では股関節の臼蓋形成不全による変形性股関節症が多いので、人工臼蓋設置に際しては骨移植を積極的に併用し、長期に安定した人工関節となるよう努めています(図2)。 エクセターステムは、その長期成績は術後10年間で 100%近い“生存”率が報告されております。(ここで言う“生存”とは、人工関節が手術後に、ゆるみやトラブルなどのために入れ直しを受けずに正しく機能している状態のことです。)このような非常に良好な長期成績を 実際の治療実績として医学論文上に報告されている人工股関節の機種の代表です。
当院で主として使用している人工股関節の大腿骨に挿入するステムは骨セメントを使用しするエクセターステムと呼ばれるものです(図 1)。骨盤側の人工臼蓋(カップ)にも主としてセメントを使用する機種を用いていますが、骨頭と関節をつくる高分子ポリエチレンの部には従来のものより摩耗が少なく、良好な長期成績が期待できるように加工された超高分子ポリエチレン(Highly Cross-linked Polyethylene)を使用しています。また、本邦では股関節の臼蓋形成不全による変形性股関節症が多いので、人工臼蓋設置に際しては骨移植を積極的に併用し、長期に安定した人工関節となるよう努めています(図2)。 エクセターステムは、その長期成績は術後10年間で 100%近い“生存”率が報告されております。(ここで言う“生存”とは、人工関節が手術後に、ゆるみやトラブルなどのために入れ直しを受けずに正しく機能している状態のことです。)このような非常に良好な長期成績を 実際の治療実績として医学論文上に報告されている人工股関節の機種の代表です。
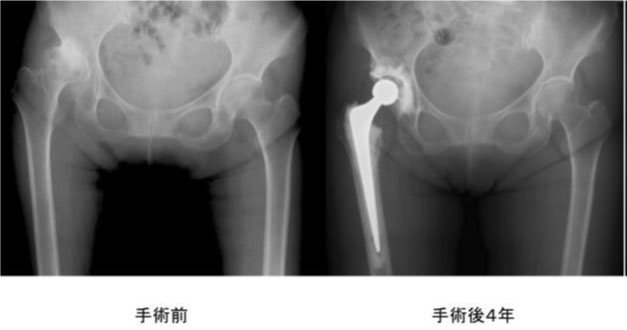
図2 70歳女性.右変形性股関節症に対する右人工股関節置換術施行例
Q2.入院期間はどれくらい必要ですか?
A2.現在、浜松医療センターでは通常の人工股関節置換術の場合2〜3週間以内の入院で安定した杖を使用した歩行状態で退院していただくことが一般的です。手術後10日ほどで手術創を保護するフィルムを除去し、手術後2週間目にレントゲンや血液検査を実施しますので、その翌日以降は退院可能です。人工股関節を設置する際に特別な工夫をした場合(例えば、広い範囲に骨移植をした場合や再置換術)などにはもう少し長めに入院を継続してリハビリテーションを続けていただく場合もあります。
Q3.麻酔は?
A3.麻酔は、麻酔の専門医が担当し全身麻酔で手術をおこなっています。手術後の痛みを少なくするために、手術後2日間ほど点滴内に鎮痛作用を持つ薬が持続的に流れるシステムを用いています。また、手術前に麻酔担当医の診察を受けていただいています。
Q4.輸血は?
A4. 一般的な人工股関節置換術の平均的な術中出血量は300-500mlで、術後にも同程度の術後出血があります。浜松医療センターでは、貧血のある患者様などを除いて、ほぼ全例で 術前に患者様ご自身から輸血用の血液を採取し保存しておく“自己血輸血”をおこなっております。術前に400mlの貯血をおこなうことで、自己血輸血以外の輸血が必要になることはほとんどありません。
Q5.術後はすぐ動けるの?
A5.手術を受けられた患者様にとって、術直後の最も苦痛な点は自分で動けないことのよう です。一方、人工股関節置換術は、安定した歩行を獲得するための手術ですので、手術後はなるべく早くご自分の脚で歩行していただくことが理想です。したがって、手術翌日以降は、ベッド上でじっと安静にしていただくことは合併症の予防という点からも良いことではありません。
特別な問題が無ければ、いくつかの注意点を守っていただき、手術翌日には、歩行器などを利用し、ご自分の脚で立ってトイレなどへ行っていただくことが体力の早期回復や歩行能力の早期再獲得、合併症の予防にとって極めて大切です。手術直後のベッドからの移動に際しては看護師が見守りますのでご安心ください。
特別な問題が無ければ、いくつかの注意点を守っていただき、手術翌日には、歩行器などを利用し、ご自分の脚で立ってトイレなどへ行っていただくことが体力の早期回復や歩行能力の早期再獲得、合併症の予防にとって極めて大切です。手術直後のベッドからの移動に際しては看護師が見守りますのでご安心ください。
Q6.費用はどれくらいかかるの?
A6.手術に関わる費用などに関しては、手術前に浜松医療センター医療相談室で担当係の説明を受けていただくようにしています。特別な合併症などが無く、手術後2-3週間で退院した場合、医療費の総額は約200~250万円 です。したがって、例えば自己負担割合が3割の健康保険のご利用では、患者様のご負担額は約60万円となりますが、高額医療費の還付制度を利用し、申請により所得に応じた一定 額の還付が得られます。また、(一定の納税額以上を納めていらっしゃる高額納税者の世 帯に所属する患者様以外)は、以下に説明する“自立支援医療(更生医療)”と呼ばれる制度 をご利用いただくことで自己負担分を減ずることができます。
身体障害者手帳と自立支援医療(更生医療)
多くの場合、人工股関節置換術の対象となる患者様は、身体障害者手帳の交付対象となる可能性が高いので、身体障害者手帳をお持ちいただくことにより自立支援医療(更生医療)という医療費の公費負担制度が利用できます。この公費負担制度は身体障害者手帳の交付対象となった病気にしか適応されませんのでご了解ください。自己負担額は患者様の属するご世帯の納税額によって決められていますので、手術を計画する時点で担当部署の説明を聞いていただくことにしています。
身体障害者手帳の交付や自立支援医療(更生医療)の申請手続きは手術のために入院される以前に終了しておかなければなりませんので、身体障害者手帳から申請する場合には、手術前に1〜2ヶ月程度の時間的余裕が必要です。また、自立支援医療(更生医療)を利用して治療を受けた場合、1年後に身体障害者手帳の再審査が求められ、人工股関節術後の場合は障害の対象とならず身体障害者手帳を返納しなければならないことがあります。詳細に関しては医療相談室などの担当部署で確認していただきます。
身体障害者手帳の交付や自立支援医療(更生医療)の申請手続きは手術のために入院される以前に終了しておかなければなりませんので、身体障害者手帳から申請する場合には、手術前に1〜2ヶ月程度の時間的余裕が必要です。また、自立支援医療(更生医療)を利用して治療を受けた場合、1年後に身体障害者手帳の再審査が求められ、人工股関節術後の場合は障害の対象とならず身体障害者手帳を返納しなければならないことがあります。詳細に関しては医療相談室などの担当部署で確認していただきます。
Q7.可能性のある合併症やリスクは何?
- 下肢深部静脈血栓症(DVT)および肺動脈血栓塞栓症(PTE)(いわゆるエコノミークラス症候群)
- 人工関節周囲の細菌感染
- 人工股関節の脱臼
- 術後長期経過した後のゆるみ
- その他、骨セメントの圧入に伴う血圧低下、術中の骨折や神経血管損傷、部品の破損等
頻度は低いものの、上記の中には肺動脈血栓塞栓症(PTE)の様に生命の危険を生じるようなものもあります。これらの合併症の可能性を無くすことはできませんが、これらの危険性を少しでも下げる為に以下のような努力をしています。
例えば、DVT・PE に対しては予防効果があるといわれている弾力ストッキングの使用、フットポンプの使用、術後早期離床、抗凝固剤の使用や下大静脈フィルターの使用などを、感染対策としてクリーンルームの使用、いわゆるヘルメットシステムの使用(術者の呼吸や皮膚からのチリの落下を防ぐ)、術中の強力かつ丁寧な洗浄、抗生物質の適切な予防投与、術後創処置での管理などです。脱臼に関しては正確な手術手技と術後のリハビリテーションなどで発生率低下に努めています。
骨セメントは、その使用により非常に良好な長期間安定した人工関節の固定が得られるすぐれた医療材料です。その使用に関しては、骨髄内の十分な洗浄、乾燥、骨髄内プラグの確実な設置、麻酔科医による確実な全身管理などにより安全性を確保して使用していますが、その性格上のリスクについて説明しています。これらの、合併症の予防の為には患者様にもご注意・ご努力をしていただく必要がありますのでよろしくご協力ください。
骨セメントは、その使用により非常に良好な長期間安定した人工関節の固定が得られるすぐれた医療材料です。その使用に関しては、骨髄内の十分な洗浄、乾燥、骨髄内プラグの確実な設置、麻酔科医による確実な全身管理などにより安全性を確保して使用していますが、その性格上のリスクについて説明しています。これらの、合併症の予防の為には患者様にもご注意・ご努力をしていただく必要がありますのでよろしくご協力ください。
Q8.手術後はどれだけ動けるようになるの?
A8.人工股関節は、股関節の病気のために痛みや日常生活の不具合で困っていらっしゃる患者様をそれらの苦痛から解放するための手術です。したがって、術後はそれまでの歩くときの痛みや苦痛が苦にならなくなることが一般的です。もちろん、反対側の股関節の状態や全身的な運動能力の問題がある場合もありますので、すべての方が健常人と同様になるとまでは言い切ることはできませんが、それらの方も術前に比べれば安定した股関節機能を獲得することができます。
術後は、翌日からベッドの端に座ることや、歩行器などを利用して歩き始められる方がほとんどです。通常数日から1週間以内で杖を使用して歩行練習ができるようになります。
退院後は通常の日常生活を営むことが可能です。ただ、前述した合併症の中で「脱臼」には注意が必要です。「脱臼」を防ぐ為には手術をした股関節を強く曲げるような動作や、極端にねじるような動作を避けましょう。
術後は、翌日からベッドの端に座ることや、歩行器などを利用して歩き始められる方がほとんどです。通常数日から1週間以内で杖を使用して歩行練習ができるようになります。
退院後は通常の日常生活を営むことが可能です。ただ、前述した合併症の中で「脱臼」には注意が必要です。「脱臼」を防ぐ為には手術をした股関節を強く曲げるような動作や、極端にねじるような動作を避けましょう。
Q9.手術後はスポーツができますか?
A9.日本人の生活環境や社会的環境が変化し、人工股関節を受けられた患者様の中にもスポーツを楽しんでいらっしゃる方も増えてきています。
ハイキング、ウォーキング、サイクリング、水泳、ゴルフ、社交ダンスや日本舞踊、ゲートボールなどは股関節外科医も術後に許可できるスポーツであると考えられています。アメリカの有名なプロゴルファーのジャック・ニクラウスも人工股関節を受けた患者さんです。
柔道、相撲、サッカー、アメリカンフットボールなどの選手どうしがぶつかり合うような激しい負荷が関節に加わるスポーツはお勧めできません。
人工股関節を入れた患者様が安全にスポーツを楽しむ為には、「脱臼」を生じやすくするような極端な股関節の運動は避けること、長時間の過度な運動は避けることなどが合併症を起こさず、将来のゆるみを生じにくくする為の注意点です。
ハイキング、ウォーキング、サイクリング、水泳、ゴルフ、社交ダンスや日本舞踊、ゲートボールなどは股関節外科医も術後に許可できるスポーツであると考えられています。アメリカの有名なプロゴルファーのジャック・ニクラウスも人工股関節を受けた患者さんです。
柔道、相撲、サッカー、アメリカンフットボールなどの選手どうしがぶつかり合うような激しい負荷が関節に加わるスポーツはお勧めできません。
人工股関節を入れた患者様が安全にスポーツを楽しむ為には、「脱臼」を生じやすくするような極端な股関節の運動は避けること、長時間の過度な運動は避けることなどが合併症を起こさず、将来のゆるみを生じにくくする為の注意点です。
Q10.手術後は車の運転ができますか?
A10.手術前に安全に運転ができている方であれば、通常は特に支障無く運転を再開することができるようになります。
Q11.そのほかに気をつけることは?
A11.
(1)感染について
人工股関節の合併症の一つに“感染”というものがあります。人工股関節に細菌がついてしま って炎症を起こすことです。手術後何年経過しても生じることがあります。全体での頻度は1%以下と考えられていますが場合によってはせっかく入れた人工股関節をすべて抜いてしまわないと治すことができません。
体内に人工物が入っている場所はこの感染に弱い場所になります。そこで、人工股関節を入れた後は脚の清潔に注意する(特にひどい水虫や股関節周辺の皮膚炎など)、歯槽膿漏などの歯の病気、膀胱炎などの尿路感染症などの感染症は早期に適切な治療を受ける、糖尿病の患者様でインスリンの自己注射を行っている方は手術した脚には注射を打たないようにし特に清潔に気をつけるなどの注意をしてください。
また、口腔内の衛生状態に関して、浜松医療センターでは口腔内が良好な衛生状態で手術を受けていただくため、手術予定が決まったら当院の歯科口腔外科でお口の中のチェックをしてもらうようにしています。
(2)人工股関節の“ゆるみ”について
人工股関節は“器械”ですので、どのような最新の工夫をした人工股関節でも人間の体に同化 することはできません。手術後長期に経過するとどのような人工股関節もゆるんだり、部品の一部に“すりきれ(摩耗)”などの変化を起こしてきます。このような変化の中には患 者様の自覚症状を起こさないものもたくさんあります。それらを適切に判断し、再手術を含めた治療時期を決める為には定期的なレントゲン撮影と股関節の専門医による読影と診断が必要です。どんなに状態が良くても手術を受けた後は年に1度の定期検診は必ず受けなければいけません。これは、術後に気をつけていただきたいことの中で最も大切な事柄ですので必ず覚えて置いてください。
(1)感染について
人工股関節の合併症の一つに“感染”というものがあります。人工股関節に細菌がついてしま って炎症を起こすことです。手術後何年経過しても生じることがあります。全体での頻度は1%以下と考えられていますが場合によってはせっかく入れた人工股関節をすべて抜いてしまわないと治すことができません。
体内に人工物が入っている場所はこの感染に弱い場所になります。そこで、人工股関節を入れた後は脚の清潔に注意する(特にひどい水虫や股関節周辺の皮膚炎など)、歯槽膿漏などの歯の病気、膀胱炎などの尿路感染症などの感染症は早期に適切な治療を受ける、糖尿病の患者様でインスリンの自己注射を行っている方は手術した脚には注射を打たないようにし特に清潔に気をつけるなどの注意をしてください。
また、口腔内の衛生状態に関して、浜松医療センターでは口腔内が良好な衛生状態で手術を受けていただくため、手術予定が決まったら当院の歯科口腔外科でお口の中のチェックをしてもらうようにしています。
(2)人工股関節の“ゆるみ”について
人工股関節は“器械”ですので、どのような最新の工夫をした人工股関節でも人間の体に同化 することはできません。手術後長期に経過するとどのような人工股関節もゆるんだり、部品の一部に“すりきれ(摩耗)”などの変化を起こしてきます。このような変化の中には患 者様の自覚症状を起こさないものもたくさんあります。それらを適切に判断し、再手術を含めた治療時期を決める為には定期的なレントゲン撮影と股関節の専門医による読影と診断が必要です。どんなに状態が良くても手術を受けた後は年に1度の定期検診は必ず受けなければいけません。これは、術後に気をつけていただきたいことの中で最も大切な事柄ですので必ず覚えて置いてください。
Q12.MIS人工股関節って何ですか?
A12.最近、新聞・雑誌やインターネットなどで時々MIS 人工股関節の記事を目にします。 記事の内容によっては、新しい手術手技が開発されたので、すばらしい術後成績がすべての患者様に得られるが如くの表現で書かれたものも目にしますが、このような記事の内容を正しく理解するには注意が必要です。 MIS とは Minimum invasive 又は Minimum incision Surgery の各単語の頭文字を用いた表現で、新しい手術でもなければ、人工関節の成績を良くする手術でもありません。その理想とする目的は、手術に伴う体への侵襲(手術に伴う人体への好ましくない影響のこと。出血や筋肉への障害、手術に伴う心臓や肺などの臓器への負担などのことを一言で表現する用語です。)をなるべく少なくしようとするものです。具体的な方法論としては、皮膚の切開をできるだけ小さくし、股関節へ到達するまでの筋肉の切離などもなるべく行わないで手術を行う工夫をするということが考えられています。
ここで、患者さんにしっかりと考えていただきたいことは、人工股関節手術の際に確実に成し遂げられなくてはならないことは、正確な人工股関節の設置と偶発症的な合併損傷を極力減らし、術後の歩行能力の回復を可能な限り早期に行うことということであるということです。決して、手術の傷が小さいことなどが良好な股関節機能を獲得するために必要なものではありませんし、良い手術の結果を示すものではないということです。 そもそも、人工股関節におけるMISという考え方は、患者側の要望から出てきた考え方ではなく、医療を市場原理(医療をお金儲けの“商売”として考えるという立場)で考えるアメリカで、それまでの方法でも極めて安定した成績の得られている人工関節手術に“目新しい” 特徴を付け加えて、患者さん(市場原理が支配したアメリカでは、“お客様”となる)をより 多く集めて売り上げを伸ばそうとする立場から発生したものであるという事実があります。
小さな皮膚切開にこだわるあまり、本来の目的であるはずの、正しい人工股関節の設置位置が得られなかったり、術中の骨折を起こしてしまったり、神経損傷や皮膚の余分な損傷を併発してしまったりするような、かえって成績を悪化させてしまうことが人工股関節置換術のMIS手術で目立つようになってきたため、MIS の本家であるとも言えるアメリカで発行されている整形外科の世界的権威のある雑誌でも最近は人工股関節置換術のMISという考え方に大きな疑問を投げかける論文が増えてきています。
もちろん、患者さんにとって手術の傷は小さい方が良いのではないかという考え方は理解できますが、この手術の目的は傷を小さくする事ではなくて、安定した股関節機能をなるべく長期にわたって獲得する事である事を強調したいと思います。手術の傷の大きさは股関節の機能に全く影響はありません。
平均的な体格の患者さんで特殊な変形を生じている股関節でなければ、初回の人工股関節 置換術では特殊な方法をとらなくても10〜13cm程度の皮膚切開で手術を行うことは十分に可能です。
もちろん、患者さんにとって手術の傷は小さい方が良いのではないかという考え方は理解できますが、この手術の目的は傷を小さくする事ではなくて、安定した股関節機能をなるべく長期にわたって獲得する事である事を強調したいと思います。手術の傷の大きさは股関節の機能に全く影響はありません。
平均的な体格の患者さんで特殊な変形を生じている股関節でなければ、初回の人工股関節 置換術では特殊な方法をとらなくても10〜13cm程度の皮膚切開で手術を行うことは十分に可能です。

